高血圧の診断と治療法
この記事では、日本における高血圧の現状について整理した上で、クリニックや病院などの医療機関において医師は高血圧をどのように検査・診断し、治療を進めていくのかを整理していきます。
日本における高血圧患者の現状

わが国の高血圧患者数は約 4,300万人と推定されています。
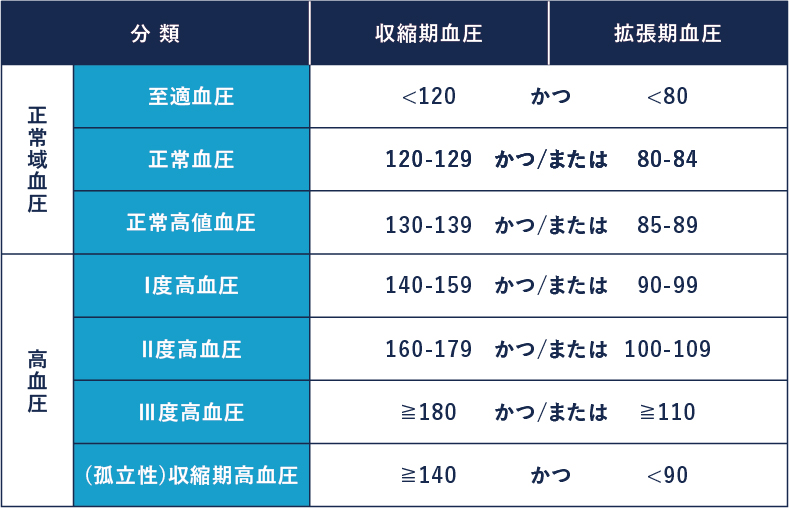
高血圧はサイレントキラーと言われるように、それ自体に自覚症状はないものの、他の重大な疾患を引き起こすことが知られており、至適血圧(収縮期血圧 120 mmHg未満かつ拡張期血圧 80 mmHg未満)を超えて血圧が高くなるほど、全心血管病、脳卒中、心筋梗塞、慢性腎臓病などの罹患リスクおよび死亡リスクが高くなります。
現在、わが国における高血圧に起因する死亡者数は年間約10万人と推定され、喫煙に次いで多い状況となっています。また、心血管病死亡の約50%、脳卒中罹患の50%以上が、至適血圧を超える血圧高値に起因するものと推定されます。
わが国における高血圧は、食事との関係も多分にあると考えられています。
高血圧と塩分には深い関係がありますが、日本人は伝統的に塩分の多い食事をとってきました。食塩摂取量は現代でも依然として多いことから、多くの高血圧患者を生んでいる原因の一つとなっています。
さらに近年の傾向として、肥満に伴う高血圧が増加しています。高カロリー・高脂質など食生活の欧米化が一因と言われています。
これに対して、健康日本21(新世紀の道標となる健康施策、すなわち、21世紀において日本に住む一人ひとりの健康を実現するための、新しい考え方による国民健康づくり運動)では,食生活・身体活動・飲酒などの対策推進により、国民の収縮期血圧平均値を 10年間で 4mmHg低下させることを目標としています。
これにより脳卒中死亡数が年間約1万人,冠動脈疾患死亡数が年間約 5千人減少すると推計されています。
血圧の測定方法と臨床評価
医師が臨床評価に使う血圧値には大きく3種類あります。ひとつが診察室血圧、もうひとつが家庭血圧、24時間自由行動下血圧です。この項では、それぞれの血圧値について説明をしたのち、それらに基づいた臨床評価について説明していきます。

1. 診察室血圧
医療機関での血圧測定は、医師が診察室で行うことが一般的ですが、その血圧を“診察室血圧”といいます。
診察室血圧は、カフを心臓の高さに保ち安静座位の状態で測定します。1-2分の間隔をおいて複数回測定し、安定した値(測定値の差が 5mmHg未満を目安) を示した 2回の平均値を血圧値とします。診察室血圧に基づく高血圧の診断は、少なくとも 2回以上の異なる機会における血圧値によって行います。
測定に使用する機器は、標準的には水銀血圧計を用いた聴診法で行いますが、自動血圧計の使用でも測定はある程度問題ないものと判断しています。
2. 家庭血圧
次に、患者さまご家庭における測定値である“家庭血圧”について説明します。
家庭血圧の測定(および自動血圧計による24時間自由行動下血圧の測定)は、高血圧、白衣高血圧、仮面高血圧の診断と薬剤の効果、および効果の持続時間の判断に有用となります。
家庭血圧の測定には、上腕タイプ、手首タイプなど様々なものがありますが、測定精度の点から上腕カフ血圧計を用いることが望ましいです。測定回数は原則2回とし、その平均値を血圧値として用います。1回のみ測定した場合には、1回のみの血圧値を血圧値として用いても構いません。
3. 24時間自由行動下血圧
最後に、24時間自由行動下血圧です。これは、特別な血圧測定機器を24時間身体に装着して、30分おきまたは1時間おきに血圧の変動を確認するものです。
これにより、血圧の日内変動リズムを確認することができるため、より正確な高血圧のタイプが診断できることになります。
4. 測定値別の診断基準
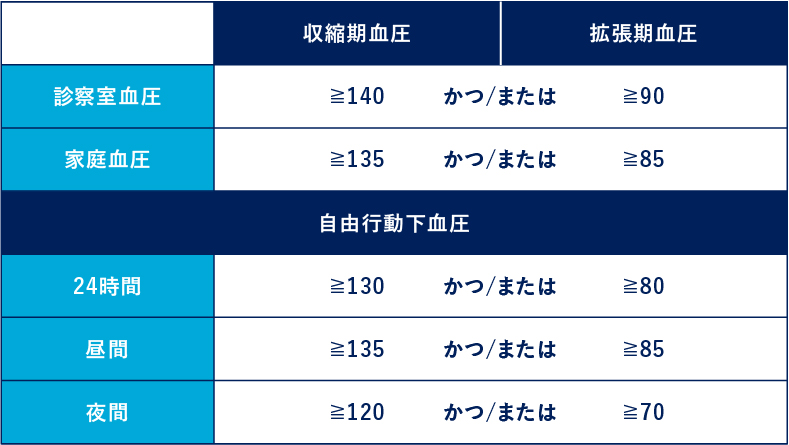
高血圧基準値は“診察室血圧”、“24時間自由行動下血圧”、“家庭血圧”でそれぞれ異なります。診察室血圧値は 140/90mmHg 以上、家庭血圧値は 135/85mmHg以上、24時間自由行動下血圧値は 130/80mmHg以上の場合に高血圧として対処します。
診察室血圧と家庭血圧の間に診断の差がある場合、家庭血圧による診断を優先します。高血圧診療では、血圧日内変動パターン(non-dipper、 riser、dipperなど)や夜間血圧、早朝血圧、職場血圧などに対しても留意する必要があります。
続いて、測定値別の血圧値に基づいて評価される高血圧の2つのタイプ、白衣高血圧と仮面高血圧について見ていきましょう。
- 白衣高血圧
- 診察室血圧が収縮期血圧 140mmHgかつ/または拡張期血圧 90mmHg 以上で、家庭血圧が収縮期血圧135mmHg未満かつ拡張期血圧85mmHg未満あるいは 24時間自由行動下血圧測定での24時間平均血圧が収縮期血圧 130 mmHg未満かつ拡張期血圧 80mmHg未満である場合に、白衣高血圧と定義されます。
白衣高血圧は高血圧患者の15%-30%にみられ、高齢者でその頻度が増加しています。白衣高血圧は、将来に高血圧と糖尿病に移行するリスクが高いと判断されています。
- 仮面高血圧
- 診察室血圧の平均が収縮期血圧140mmHg未満かつ拡張期血圧 90mmHg未満で、家庭血圧測定が収縮期 血圧 135mmHg 以上かつ/または拡張期血圧 85 mmHg以上あるいは 24時間自由行動下血圧測定での24時間平均血圧が収縮期血圧 130mmHg以上かつ/または拡張期血圧 80mmHg以上である場合、仮面高血圧と定義されます。
仮面高血圧には早朝高血圧(早朝血圧≧135/85 mmHg)、夜間高血圧(夜間血圧≧120/70mmHg)、 昼間高血圧(昼間血圧≧135/85mmHg)が含まれます。仮面高血圧は正常域血圧の一般住民の 10%-15%、140/90mmHg未満にコントロールされている降圧治療中の高血圧患者の約30%にみられるとの報告もあります。
未治療仮面高血圧の心血管リスクは持続性高血圧と同程度であり、高血圧症と考えます。
検査と診断

高血圧の検査は大きく下記の2つに分類されます。
①個人の心血管リスクの総合評価
②二次性高血圧の診断につながる検査
(高血圧の大半は生活習慣や遺伝要因により発症する本態性高血圧ですが、中には他の疾患が原因で血圧が上昇する高血圧もあるため検査を行います)
どの検査を実施するかは、患者さまの他の検査値やリスクを確認したうえで、費用対効果を考慮して決定します。
まず、①心血管病リスクの総合評価には、家庭血圧を含む血圧レベルに加え、メタボリックシンドロームと慢性腎臓病(CKD)に関連する指標と、臓器障害の評価を行います。
臓器障害の評価は、糖尿病、尿蛋白陽性のCKDおよび 心血管疾患の既往がある高リスク患者においては、正常高値血圧(糖尿病では 130/80mmHg以上)から行います。
つぎに、②二次性高血圧の診断につながる検査としては心臓エコー、頸動脈エコー、頭部MRI検査などがあり、推奨される検査を適宜行います。
これらの結果に加えて問診、身体所見、一般臨床検査を重視し、二次性高血圧が疑われる場合は、特殊スクリーニング検査を行っていきます。
治療の対象
高血圧と診断された方については、すべての年齢層において高血圧治療の対象となります。例として、80歳以上の超高齢者に降圧薬治療を行った試験でも、脳卒中死亡、心不全などの心血管病や総死亡が減少する成績が得られています。
また、種類別では、早朝高血圧、ストレス下高血圧、夜間高血圧などの仮面高血圧(逆白衣高血圧)に対しては、降圧治療を行うべきですが、白衣高血圧については、基本的には薬物治療を行わず、将来高血圧に進展する可能性が高いことを説明し、家庭血圧測定と生活習慣改善を指導して定期的に経過観察を行っていきます。
パーフェクト24時間血圧コントロールの重要性

全心血管病、脳卒中、心筋梗塞などの循環器イベントゼロを目指した降圧治療には、パーフェクト24時間血圧コントロール、すなわち、下記の3つの要素が必要であると考えられます。
1)24時間血圧平均値の十分な抑制
2)適切な日内変動の維持(dipper型)
3)適度の血圧変動の抑制
その最初の第一歩が「家庭血圧を指針とした早朝血圧コントロール」です。
食塩感受性が大きく、食塩摂取の多い日本人では、欧米人よりもモーニングサージ(睡眠中の深夜は血圧が低いが、早朝に急激に血圧が上昇する現象)がより大きく、早朝血圧がより高いです。早朝高血圧は脳卒中のみならず、冠動脈疾患リスクにもなります。
早朝高血圧のコントロールが達成されたら、次のターゲットは夜間高血圧です。家庭血圧をモニタリングしながら、治療を行っていきます。
最終ターゲットは血圧変動です。血圧変動の増大は加齢現象であり、さまざまな時相の血圧変動性の増大が血管性認知症、慢性腎臓病などの加齢性臓器障害進展のリスクになることが示されています。家庭血圧の日間変動も循環器疾患のリスクとなります。
したがって、血圧変動の安定化は、アンチエイジングとも言え、高血圧診療の究極目標です。
高血圧の治療方法

降圧自体が循環器疾患のイベント(全心血管病、脳卒中、心筋梗塞など)の予防や臓器の保護に有効であるというエビデンスは確立されています。したがって、様々な方法を用いて降圧することが、高血圧治療の目標となります。
まずは、非薬物療法を開始します。具体的な例としては、減塩をはじめとする食事療法、運動、睡眠(6時間以上の良質な睡眠)、環境(室温18℃以上)ならびにストレス軽減などがあります。
それでも改善されない場合に、降圧薬の投薬を開始します。投薬についても、患者さまの血圧が降圧目標値で安定するまで、複数の種類の薬剤または組み合わせを試しながら、投与薬剤を決めていきます。
お薬の種類についての詳しい情報は下記の過去記事をご参照ください。
▼高血圧の治療と降圧薬の種類
Dクリニック東京ウェルネス「スマホ診」の医療相談
今回、医師が行う高血圧治療について、お話をさせていただきましたが、投薬治療に進む前に、まずは生活習慣を見直し、改善することが必要です。
しかし、いくら「生活習慣の改善が必要」だと認識をしたとしても、どんな改善が必要なのか分からず不安な方もいらっしゃると思います。そういった場合、病院やクリニックに通院して医師や薬剤師に相談することになりますが、忙しい方にとっては、それさえも苦痛になってしまうのではないでしょうか。

そこで、私たちDクリニック東京ウェルネスが提供するのが「スマホ診」のオンライン医療相談サービスです。この「スマホ診」オンライン医療相談は、当院で通院治療をしていない方でも、気軽にビデオ通話で医師に医療相談をしていただけるものです。
医師が、患者さまの状況を確認して、そもそもお薬で治療をすべきなのかを含め、生活習慣改善をするにはどうしたらいいのか、など生活習慣病(高血圧・脂質異常症・糖尿病)に関する様々な相談に対して、オンラインでアドバイスいたします。
健康診断などで高血圧の疑いがあると指摘されたが、なかなか病院に行く時間がなくて困っている方などは、是非、「スマホ診」オンライン医療相談を活用してみてください。
◃医療相談については詳しくはコチラ